Při snaze o ovlivnění rizika oběhových onemocnění prostřednictvím intervence dyslipidémie zůstává hlavním prostředkem snížení hladin celkového a LDL-cholesterolu. Maximální prospěch z léčby dyslipidémie mají nemocní, u nichž se současně podaří zvýšit hladiny HDL-cholesterolu a snížit triglyceridémii. K tomu je často zapotřebí použití kombinace hypolipidemik – nejčastěji statinu s fibrátem, ezetimibem nebo niacinem. Kombinační hypolipidemická léčba je také možností, jak snížit tzv. reziduální riziko dyslipidémie u nemocných léčených statinem v monoterapii.
Summary
Vrablík, M. Dyslipidemias and their treatment options
Treatment of dyslipidemias is one of the most important parts of atherothrombotic vascular complications prevention, but is also an area where we can search for reserves to further reduce cardiovascular morbidity and mortality. In an effort to influence the risk of circulatory diseases through dyslipidemia intervention, reducing levels of total and LDL-cholesterol remains the main target. Patients in whom we simultaneously manage to increase levels of HDL-cholesterol and reduce triglyceridemia have maximum benefit from treatment of dyslipidemia. For this purpose it is often necessary to use a combination of hypolipidemics – most used are statins with fibrates, ezetimibe or niacin. Combination hypolipidemic treatment is also an option how to reduce the residual risk of dyslipidemia in patients treated with statin monotherapy.
Jediná skupina chorob, u které došlo v posledních přibližně 15 letech k podstatnému poklesu úmrtnosti, jsou onemocnění srdce a cév. Celkově klesla kardiovaskulární mortalita za pouhých 17 let sledování o 5 % u obou pohlaví a právě pokles úmrtnosti na oběhová onemocnění je hlavním důvodem prodlužování střední délky života. Tento příznivý trend jsme zaznamenali nejen u nás, ale i v celém vyspělém světě.(1) Máme tedy důvod ke spokojenosti. Díky probíhajícímu výzkumu jsme poznali řadu nových rizikových faktorů a v mnoha případech následný vývoj přinesl i poznatky o možnosti jejich ovlivnění. Farmakologickou léčbou dovedeme ovlivnit jednotlivé rizikové faktory a jsme schopni snížit dramaticky riziko i u těch nemocných, kterým úprava životního stylu nestačí. Často musíme použít farmakologickou léčbu u osob, které změny životního stylu nejsou schopny a i v těchto případech dokážeme účinnými léky upravit dyslipidémii, příznivě ovlivnit krevní tlak, zlepšit metabolismus glukózy atd. Máme k dispozici množství důkazů z klinických studií, které tvoří základ odborných doporučení, jak nejlépe onemocněním srdce a cév předcházet a jak je léčit.(2) Přesto jsou statistiky neúprosné. Na kardiovaskulární onemocnění zemřelo v České republice v roce 2007 56 % žen a 45 % mužů, takže onemocnění krevního oběhu jsou nadále nejčastější příčinou smrti.(1) Podobný trend lze dokumentovat i v ostatních evropských zemích. Zdá se pravděpodobné, že příčinou tohoto stavu je narůstající prevalence obezity, metabolického syndromu a s tím související epidemie diabetu 2. typu.(3) Výsledky mezinárodního výzkumu Euroaspire III prezentované již před dvěma lety ve shodě s českými sledováními rizikových pacientů dokumentovaly vysoký výskyt stavů souvisejících s inzulínovou rezistencí.(4, 5) Chceme-li být se snižováním počtu kardiovaskulárních příhod a počtu úmrtí z oběhových příčin nadále úspěšní, musíme se přizpůsobit nové situaci a zaměřit se více na rizikové faktory provázející snížení inzulínové senzitivity a obezitu. Odpověď na otázku, jaké jsou současné možnosti ovlivnění kardiovaskulárního rizika hypolipidemickou léčbou, budeme hledat v následujícím textu.
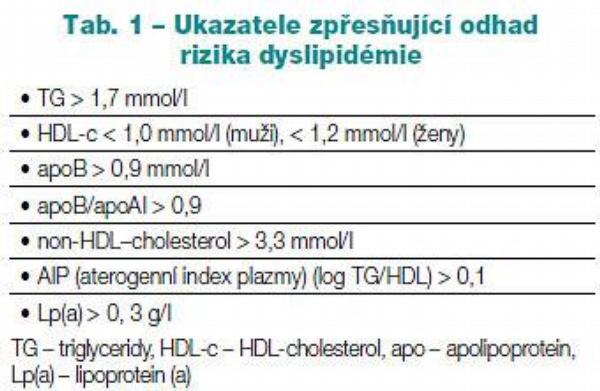
Dyslipidémie inzulínové rezistence
Již dlouho je známo, že dyslipidémie u diabetiků 2. typu (tedy osob s vyjádřenou inzulínovou rezistencí) má specifické rysy. Jde o kvantitativní (zmnožení triglyceridů, snížení koncentrace HDL-částic, mírný vzestup hladin LDL-cholesterolu) a kvalitativní (dysfunkce HDL-partikulí, akumulace malých denzních LDL-částic) změny lipoproteinového metabolismu, které vyústí v extrémně vystupňovanou aterogenicitu plazmy.(6) Pro posouzení rizika je proto vhodné kromě základních ukazatelů (koncentrace celkového, LDL- a HDL-cholesterolu a triglyceridů) vhodné sledovat i další markery, které ukazuje Tab. 1. Uvedené parametry jsou vhodné pro zpřesnění odhadu s dyslipidémií spojeného rizika aterotrombotických komplikací u všech osob se smíšenou dyslipidémií. Poslední z uvedených [Lp(a)] je naopak užitečný doplňkový ukazatel u osob s izolovanou hypercholesterolémií, jejichž riziko při elevaci hladin Lp(a) dramaticky narůstá.

Snížení kardiovaskulárního rizika = nutnost intervence všech složek dyslipidémie
Při léčbě statiny včetně použití nejvyšších dávek snižujících koncentrace LDL-cholesterolu pod 2 mmol/l se počty aterosklerotických cévních komplikací podstatně sníží, ale přibližně 70 % příhod proběhne i přes tuto léčbu. Hovoříme v té souvislosti o tzv. reziduálním riziku dyslipidémie.(7) Žádná hypolipidemika používaná v monoterapii (statiny, niacin, fibráty) neovlivní dostatečně všechny složky aterogenní kombinované dyslipidémie (DLP). Řešením je kombinace hypolipidemik. Ta sice stále není v České republice uvolněna pro použití lékaři v primární péči, ale lze doufat, že se tento nelogický stav podaří v dohledné době změnit. Využití kombinace je vhodné a potřebné nejen k ovlivnění všech složek smíšené dyslipidémie, ale i v dalších indikacích shrnutých v Tab. 2.
Protože u všech rizikových osob platí, že hlavním požadavkem je dosažení cílové hodnoty LDL-cholesterolu, je základem všech hypolipidemických kombinací statin. V některých případech budeme terapii zahajovat fibrátem (zejména osoby s významnou hypertriglyceridémií přesahující 5 mmol/l), ale ani tehdy se nebudeme rozpakovat přidat k terapii statin, nebude-li hladina LDL-cholesterolu a apoB dostatečně snížena.
V dalším textu se podíváme na aktuální možnosti léčby dyslipidémie i s ohledem na pravděpodobně brzké uvolnění možnosti kombinovat více léčiv ovlivňujících lipidy v ordinacích praktických lékařů. Shrneme také možnosti, které zatím nejsou k dispozici (postavení niacinu v léčbě DLP), ale u nichž lze návrat mezi možnosti ovlivnění kardiovaskulárního rizika očekávat ve výhledu šesti měsíců.
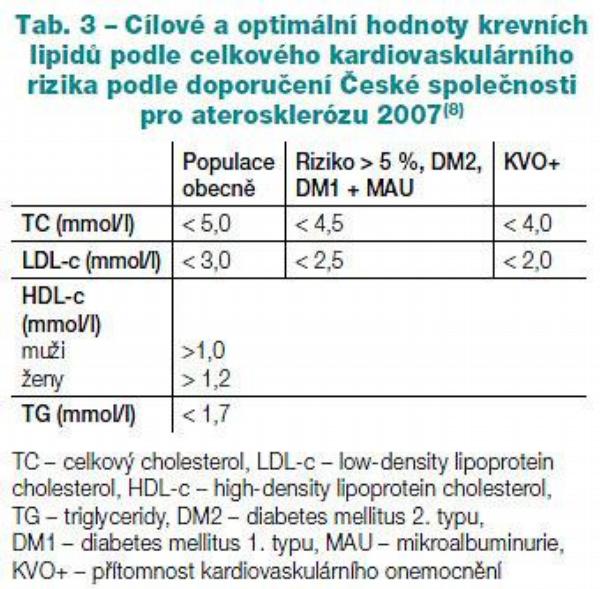
Ovlivnění hladin LDL-cholesterolu
Hlavními léky pro většinu případů i pro většinu situací zahajování hypolipidemické léčby je terapie statinem. V případě, že ani titrace dávky do maxima tolerance pacienta nebo k maximální povolené dávce nevede k dosažení cílové hodnoty LDL-cholesterolu (Tab. 3), je namístě kombinace.
Základní kombinací je současné podávání statinu a ezetimibu. Tato kombinace snižuje hladinu LDL-cholesterolu o dalších 15–20 % nad možnosti monoterapie statinem.(9) Kombinace statinu a pryskyřice také zesílí účinek statinu, ale pro špatnou toleranci a nepříznivý vliv na hladiny triglyceridů se této kombinaci u inzulinorezistentních spíše vyhneme. Další snížení hladin LDL-cholesterolu lze očekávat i od kombinace statinu s niacinem, který však na českém trhu stále očekáváme. V klinické praxi je málo využívaný příznivý vliv kombinace statinu s fenofibrátem na hladiny LDL-cholesterolu. Přidání fenofibrátu ke statinu prohlubuje LDL-snižující efekt o téměř 10 %.(10) Tento nepříliš zmiňovaný účinek je jistě důležitou součástí příznivého ovlivnění pravděpodobnosti vzniku cévní příhody u nemocných léčených kombinací statin + fibrát. U žádné z uvedených kombinací se není třeba obávat nepřiměřeného zvýšení pravděpodobnosti nežádoucích účinků. I dříve „nepovolená“ kombinace statinu s fibrátem je prokazatelně bezpečná ve srovnání s monoterapií jednotlivými složkami této kombinace.(11)
Ovlivnění hladin HDL-cholesterolu
Koncentrace antiaterogenních částic ovlivňuje většina hypolipidemik. Při použití statinu lze podle typu očekávat zvýšení HDL-cholesterolu o 5–10 %, u fibrátů lze očekávat vliv podstatnější v rozmezí 15–30 % v závislosti na vstupní koncentraci (čím nižší hodnota před léčbou, tím větší vzestup). Nejmocnějším zvyšovatelem hladin HDL-částic je niacin, jehož použitím je možné dosáhnout vzestupu HDL-cholesterolu o 30–35 %.(12) Další možností je opět kombinace. Kombinace statinu s niacinem má prokázanou účinnost nejen na hladiny sérových lipidů (zvýšení HDL-cholesterolu pravidelně o 30–35 %), ale i na výskyt makrovaskulárních příhod.(13) Druhou možností komplexního ovlivnění lipidového spektra je zmíněná kombinace statinu s fibrátem. Při jejím použití lze očekávat vzestup HDL-cholesterolu většinou kolem 15–20 %. Nesmírně důležitým aspektem této kombinace je ovlivnění poměrného zastoupení subpopulací LDL-částic s posunem směrem k méně aterogenním, velkým LDL-částicím. V již citované studii SAFARI se počet malých denzních LDL-částic po přidání fenofibrátu k simvastatinu snížil o více než polovinu.(10)
Ovlivnění hladin triglyceridů
Hlavními hypolipidemiky užívanými ke korekci hypertriglyceridémie jsou niacin a fibráty. Účinek je velmi variabilní a často jej nelze odlišit od vlivů dosažených změnou dietních a režimových zvyklostí. U nemocného léčeného statinem v dostatečné dávce s trvající hypertriglyceridémií neváháme se zahájením kombinace s fibrátem, která kromě poklesu hladin triglyceridů bude spojena s dalšími příznivými vlivy. Hladiny triglyceridů snižují i omega-3 mastné kyseliny ve farmakologických dávkách (2–4 g denně). V klinických sledováních byly poklesy triglyceridémie v rozmezí 20–25 % provázeny mírnými vzestupy HDL-cholesterolu.(14) Zásadní je, že potravinové doplňky s omega-3 mastnými kyselinami lze volně kombinovat s ostatními léčivy a jsou dobře tolerovány; proto jsou vhodné u širokého spektra nemocných.
Při léčbě nemocných v kategorii nejvyššího rizika používáme i trojkombinace hypolipidemik (statin + fibrát + ezetimib) v kombinaci s omega-3 mastnými kyselinami. Jinou alternativou je kombinace statinu, ezetimibu a pryskyřice, která představuje nejúčinnější terapii hypercholesterolémie. Troj- a více kombinace hypolipidemik patří zcela jistě do rukou specialisty, ale neměly by být opominuty v individuálních případech závažných a na terapii nereagujících poruch metabolismu lipidů.
Závěr
Důsledná snaha o ovlivnění všech složek aterogenní smíšené dyslipidémie (nejen) provázející inzulínovou rezistenci je způsobem, jak dále vylepšit možnosti prevence oběhových komplikací aterosklerózy. Správně dávkovaná monoterapie statiny zůstává i do budoucna základem hypolipidemické léčby. Podobně jako při léčbě arteriální hypertenze je i v oblasti léčby k úpravě poruch metabolismu plazmatických lipidů nutné častěji volit kombinovanou farmakologickou léčbu. Klinická hodnocení jasně ukázala, že zvýšením HDL-cholesterolu a snížením triglyceridů lze zlepšit prognózu i těch nemocných, jejichž koncentrace LDL-cholesterolu je léčbou dovedena k cílové hodnotě.
O autorovi: MUDr. Michal Vrablík, Ph. D.
Univerzita Karlova v Praze, 1. lékařská fakulta a Všeobecná fakultní nemocnice, Centrum preventivní kardiologie
e-mail: vrablikm@seznam.cz

