K tomu slouží doporučené postupy, z nichž jeden, vydaný Společností všeobecného lékařství ČLS JEP v roce 2009 pod názvem Obezita, je v tomto článku autorem představen a okomentován. Článek komplexně shrnuje a představuje možnosti léčby obézního pacienta v ambulanci praktického lékaře.
Summary
Červený, R. Obesity A doctor in an outpatient office (therefore, not only general practitioner) deals with patients with overweight or obesity on a daily basis. For a doctor to be able to educate an obese patient correctly and help with the reduction of excessive weight, he should be advised himself how to deal with such a patient. Recommended procedures serve that purpose. In this article the author introduces and comments on one of these recommended procedures issued by General medicine society of ČLS JEP in 2009 under the name Obesity. The article comprehensively summarizes and presents treatment options for an obese patient in the outpatient office of a general practitioner.
V roce 2000 byly publikovány výsledky sledování změn výskytu obezity v populaci České republiky mezi roky 1985 až 2000.(1) V uvedené studii byla prokázána nadváha u 45,9 % sledovaných mužů a u 32,4 % sledovaných žen. Obezita byla zjištěna u 29,5 % vyšetřovaných mužů a u 28,1% žen. To znamená, že v ordinaci praktického lékaře podle statistik bychom se s pacientem trpícím nadváhou mohli setkat v jedné třetině až polovině případů, a s obezitou u jedné třetiny vyšetřených pacientů.
To je úctyhodné množství, které musíme v dnešní době komplexně řešit v rámci preventivních programů i v denní lékařské praxi.
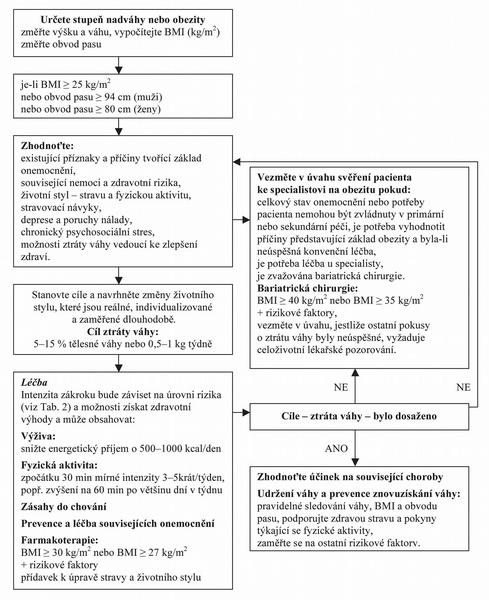
Doporučený diagnostický a léčebný postup pro všeobecné praktické lékaře – Obezita – Novelizace 2009(2, 3, 4, 5, 6, 7) uvádí charakteristiku onemocnění, epidemiologická data a etiologii této nemoci podle nejnovějších dostupných poznatků soudobé vědy. Dále podrobně rozebírá diagnostický postup v ambulanci praktického lékaře s doporučeným biochemickým a celkovým vyšetřením.
Komplexně doporučuje také terapeutické postupy v ambulantní praxi. Komplexní léčba obezity v ordinaci praktického lékaře má tři hlavní pilíře, a to oblast dietních opatření, změnu pohybové aktivity(8, 9) za využití kognitivně-behaviorálních technik a použití cílené farmakoterapie. Chirurgická léčba obezity je další možností způsobu léčby pacientů se 3. stupněm obezity, kterou může nabídnout svým pacientům praktický lékař ve spolupráci s odborníky bariatrické chirurgie.
Doporučený postup obsahuje přehledné tabulky klasifikace hmotnosti podle BMI, hodnocení rizika poškození zdraví ve vztahu k rozložení tělesného tuku a další informace. Závěrem je uveden přehledný doporučený algoritmus pro diagnostiku a léčbu obezity u praktických lékařů a informace pro pacienta ve formě vzorového jídelníčku pro redukční dietu.
Obezita zapříčiňuje vážné zdravotní komplikace a snižuje kvalitu života. Obezita může exacerbovat snížení fyzických funkcí a vést k vyšší nemocnosti pacienta.
Na druhou stranu léčení obezity u starších pacientů (ti tvoří v některých ordinacích až 80 % jejich klientely a vzhledem k časté návštěvnosti – 74 % v ordinaci a 20 % v domácnosti, spotřebovávají až 60 % času lékaře(10)) může být kontroverznější, protože i když vede redukce váhy ke snížení zdravotních rizik spojených s vysokým BMI, tak váhový úbytek může mít u starší populace potenciálně škodlivý efekt. Stanovisko Americké společnosti pro výživu a obezitu (The American Society for Nutrition and NAASO, the Obesity Society), která vydává doporučení zdravotníkům zabývajícím se snižováním váhy u obézních starších pacientů, vychází ze současných dat, která ukazují, že léčba spojená se snižováním váhy zlepšuje fyzické funkce, kvalitu života a snižuje zdravotní komplikace spojené s obezitou starších pacientů. Léčba snižováním váhy, která minimalizuje svalový a kostní úbytek, je proto doporučena u starších osob s obezitou a s funkčními poruchami nebo zdravotními komplikacemi, které mohou z redukce váhy profitovat.(11) Co tedy může praktický lékař pro své obézní pacienty ve své ordinaci udělat? Dispenzarizované obézní pacienty – ať už jen kvůli obezitě nebo pro další komorbidní diagnózy (nejspíše v rámci metabolického syndromu, diabetu, hypertenze apod.) – bude mít praktický lékař ve své péči sám nebo přizve ke spolupráci svého dalšího kolegu (diabetologa, kardiologa, obezitologa-internistu, bariatrického chirurga, psychologa nebo psychiatra, nutričního pracovníka nebo dietologa) (Obr.). Podle studie,(12) která proběhla v New Yorku a byla publikována v roce 2009, doporučují američtí lékaři svým obézním pacientům nejčastěji zvýšení fyzické aktivity, redukci spotřeby jídel typu fast food, redukci velikosti porcí, omezení solení. Taky doporučují pravidelné sledování váhy samotným pacientem (self-weighing), zapisování příjmu jídla a omezení sledování televize. Změnu jídelníčku a medikamentózní léčbu doporučují málokdy. Lékařská doporučení na snižování váhy jsou založena více na klinických zkušenostech než na studiu lékařské literatury nebo osobních zkušenostech z hubnutí. Závěrem z toho vyplývá, že i lékaři – podobně jako pacienti – potřebují být edukováni o různých způsobech a možnostech snižování váhy.
Definice a klasifikace obezity
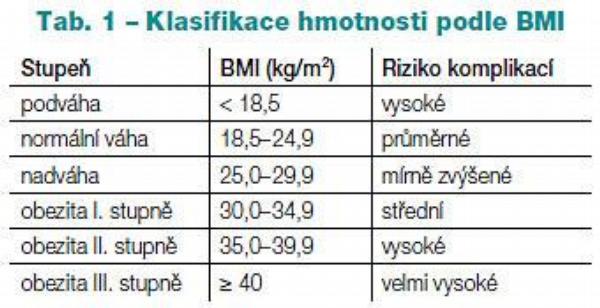
Obezita je chronické závažné metabolické onemocnění, které je charakterizováno zvýšením zásob tělesného tuku. Světová zdravotnická organizace prohlásila obezitu za globální epidemii, která představuje jeden z nejzávažnějších zdravotních problémů současnosti. V klinické praxi je tělesná hmotnost posuzována Body Mass Indexem (BMI), který je vypočten jako podíl aktuální tělesné hmotnosti vyjádřené v kilogramech a druhé mocniny tělesné výšky uvedené v metrech (kg/m2). U dospělých (věk nad 18 let) je obezita definována: BMI vyšší než 30 kg/m2 a nadváha: BMI v rozmezí 25–29,9 kg/m2 (Tab. 1). Centrální – androidní, abdominální, viscerální obezita – je charakterizována zmnožením viscerálního tuku a hraje důležitou roli ve vzniku metabolických a kardiovaskulárních chorob. Množství intraabdominálního tuku může být posuzováno měřením obvodu pasu (Tab. 2). Obvod pasu úzce koreluje s celkovým objemem břišního tuku. Gynoidní (gluteofemorální) obezita je z hlediska vzniku metabolických komplikací méně riziková. Nadváha a obezita se v evropské populaci vyskytují celkem u 80 % pacientů s diabetes mellitus 2. typu, u 35 % pacientů s ischemickou chorobou srdeční a u 55 % pacientů s vysokým krevním tlakem. Odhaduje se, že jedno z třinácti úmrtí ročně v Evropě souvisí s nadváhou a obezitou.
Péči o obézního pacienta je věnována značná pozornost, přesto dochází k neustálému vzestupu počtu osob trpících nadváhou a obezitou. Proto je nutno věnovat péči zaměřenou na prevenci nejenom jednotlivci, ale celé společnosti.

Epidemiologie obezity
Zvyšování prevalence obezity v rozvinutých i rozvojových státech světa je opakovaně dokumentováno výsledky epidemiologických studií, které jsou prováděny na úrovni jednotlivých států, ale i v celosvětovém měřítku. Vzestupný trend je pozorován nejenom u dospělé populace, ale zvláště rizikový z celospolečenského pohledu je nárůst počtu obézních dětí. WHO označila v roce 2002 problém nadváhy za šesté nejdůležitější riziko ohrožující lidské zdraví.
V Evropě se obezita vyskytuje u 10–25 % mužské populace a u 10–30 % ženské populace. V posledních 10 letech došlo ke vzestupu prevalence obezity o 10–40 % ve většině evropských zemí. Obezita a nadváha postihují více než 50 % obyvatel Evropy a vyskytují se ve vyšším procentu u mužů. Rychlý vzestup prevalence v uplynulých 20 letech je výsledkem sociokulturních vlivů.
Etiologie obezity
Chronické onemocnění obezita je charakterizováno multifaktoriální etiologií. Obezita se rozvíjí jako důsledek dlouhodobé chronické energetické nerovnováhy a je udržována pokračujícím zvýšeným energetickým příjmem, který překračuje energetickou potřebu konkrétního jednotlivce. Obezigenní zevní prostředí hraje podstatnou a integrující roli ve vzniku a rozvoji nadváhy a obezity na individuální úrovni. Ke stěžejním faktorům lze zařadit genetickou predispozici polygenního charakteru se zdůrazněním významu „šetřícího genu“. Geneticky kódované předpoklady mohou akcelerovat vznik a rozvoj obezity – v daném případě se jedná o obezigenní geny, nebo inhibovat rozvoj obezity – v tom případě se jedná o leptogenní geny. Geneticky podmíněné faktory, ovlivňující vzestup tělesné hmotnosti, lze rozdělit na oblast související s výběrem, konzumací a metabolismem základních nutrientů, včetně regulace příjmu stravy (pocit hladu), a na oblast související s regulací výdeje energie zahrnující klidový energetický výdej, postprandiální termogenezi a výdej energie v průběhu pohybové aktivity. Regulace příjmu potravy na centrální úrovni, především v oblasti hypotalamu, má hormonální charakter. Faktory zvyšující chuť k jídlu se nazývají orexigenní (NPY, agouti-related protein, orexiny, MCH atd.), faktory snižující chuť k jídlu jsou anorexigenní (leptin, proopiomelanokortin aj.). Dlouhodobá pozitivní energetická bilance hraje v etiopatogenezi obezity důležitou roli. Jestliže je příjem energie ve srovnání s výdejem vyšší, dochází ke vzniku pozitivní energetické bilance, nadbytečně zkonzumovaná energie je ukládána ve formě triglyceridů do tukových buněk s následným vzestupem podílu tělesného tuku. Pozitivní energetická bilance vzniká jako důsledek nevhodného životního stylu, charakterizovaného konzumací tučných a sladkých jídel s vysokou energetickou denzitou (vydatností), nedostatečným příjmem dietní hrubé vlákniny a poklesem výdeje energie. Hlavní složkou výdeje energie je bazální energetický výdej, který je závislý na pohlaví, věku, tělesném povrchu a fyziologickém stavu organismu. Součástí celodenního energetického výdaje je také termický efekt potravy a množství energie vydané při aktivním pohybu. Poslední jmenovaná složka je nejvíce variabilní a závisí na kvantitě a intenzitě konkrétní pohybové zátěže. V řadě zemí v uplynulých 20 letech postupně klesaly objem i intenzita fyzicky náročné aktivity pracovní i mimopracovní.
Nedílnou součást etiologie obezity představují psychologické faktory. U obézních je vyšší úroveň pocitu hladu a chuti po jídlech obsahujících větší množství energie a především bohatých tuky. U obézních osob je pozorována zvýšená úroveň depresivního ladění.
Na vzniku obezity se také podílí konkrétní sociálně-kulturní a ekonomická situace. U osob se základním vzděláním dosahuje prevalence nadváhy a obezity vyšších hodnot ve srovnání s osobami s vysokoškolským stupněm vzdělání, současně je pozorována vyšší prevalence výskytu obezity u žen. Významně vyšší je výskyt obezity také u skupin s horší sociálně-ekonomickou situací.
Vyšetřovací postupy u obézního pacienta
Anamnéza
Anamnéza obézního pacienta je postavena trochu jinak než anamnéza při běžné preventivní prohlídce praktického lékaře. Diagnostický algoritmus hodnotící aktuální nutriční stav je vhodné rozdělit na oblast anamnestickou, klinické vyšetření, antropometrické sledování, eventuálně měření tělesného složení metodou bioimpedance a biochemické vyšetření. Výše uvedený algoritmus je základním předpokladem pro stanovení diagnózy obezity a pro stanovení vhodného terapeutického postupu.
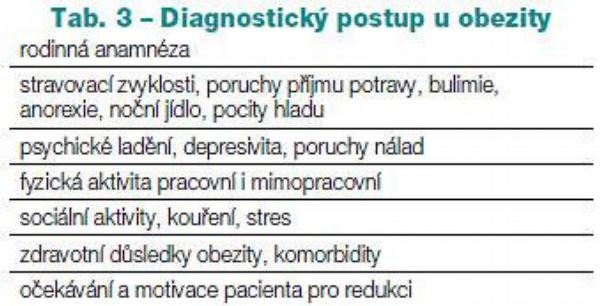

V rámci rodinné anamnézy je vhodné zaměřit pozornost na výskyt nadváhy a obezity u rodičů a sourozenců či dalších příbuzných. Osobní anamnéza, konkrétně obezitologická část, monitoruje změny tělesné hmotnosti od narození (včetně porodní hmotnosti) až do doby aktuálního vyšetření se zaměřením na kritická období – předškolní věk, období puberty, stáří, u žen těhotenství a menopauza. Dále je vhodné pozornost zaměřit na období změn fyzické aktivity – ukončení sportovní činnosti, nástup do zaměstnání, změna charakteru zaměstnání, imobilizace po úrazech, předchozí farmakoterapie – substituční hormonální terapie, která se na vzestupu hmotnosti může podílet (předávkování kortikoidů, nadměrné množství estrogenů), neuroleptika (chlorpromazin, risperidon atd.) a některá antidepresiva 1. a 2. generace (amitryptylin, imipramin, lithium), aplikace vitamínů skupiny B, perorální antidiabetika typu sulfonylurey a inzulín. Důležitou úlohu hrají také psychologické aspekty chronického stresu, deprese – přejídání jako obranná reakce. Dotazy na stravovací zvyklosti se zaměřují především na pravidelnost a frekvenci stravování, preferenci jednotlivých druhů potravin včetně alkoholu, večerní a noční konzumaci stravy, dojídání, pokus o kvantifikaci pocitu hladu. Pro objektivizaci příjmu energie a základních živin lze použít vyhodnocení záznamu příjmu potravy pomocí vybraného software (Tab. 3).
Při prvním vyšetření doporučujeme se ptát na následující informace:
– jak dlouho trvala obezita a vývoj obezity, sociální situace pacienta,
– příčina nárůstu hmotnosti,
– etiologické faktory – onemocnění žláz s vnitřní sekrecí – hypotyreóza, hyperkortizolismus s cushingoidními rysy, účinek léků, dědičné onemocnění – výskyt obezity, cukrovky,vysokého krevního tlaku u pokrevních příbuzných,
– zda přetrvávají tyto faktory do současnosti,
– jaké jsou subjektivní obtíže související s obezitou,
– jaká je motivace k hubnutí,
– jaké jsou zde zdravotní a jiné rizikové faktory – např. kouření,
– jaká byla maximální životní hmotnost (mimo těhotenství),
– jaké byly poklesy hmotnosti v minulosti: způsob dosažení a jak dlouho byly udrženy,
– jaké jsou stravovací návyky – typický den, typický víkend,
– posoudit objektivní nález: s důrazem na jiné komorbidity a na existenci strumy, nálezu strií, kýly a dehiscence přímých břišních svalů.
Antropometrické a klinické celkové vyšetření
Dále by mělo následovat vyšetření antropometrické – pečlivé změření výšky, váhy, výpočet BMI, změření tlaku, objemu pasu, změření množství tukové tkáně impedancí v % a kilogramech, provedení odběru krve na biochemické vyšetření – vše podrobně popsané v doporučeném postupu a v jeho zhodnocení.(2, 13) Jednoznačným kritériem obezity je vzestup množství tělesného tuku: podkožního i viscerálního. Pro stanovení množství tělesného tuku v klinické praxi u praktického lékaře lze provést měření pomocí bimanuální, event. bipedální bioimpendance (BIA). Stanovené výsledky je nutno porovnat s ostatními nálezy. Použití BIA není vhodné u pacientů s otoky nebo ve fázi přísného redukčního režimu. Je nutno zvážit aktuální hydrataci organismu, případně riziko pocení.
Vzestup rizika vzniku komorbidit úzce koreluje mimo celkového množství tělesného tuku především s jeho distribucí. Pro hodnocení velikosti rizika v závislosti na distribuci tělesného tuku se užívá měření obvodu pasu. U mužů obvod pasu přesahující hodnotu 94 cm, resp. 102 cm, koreluje se zvýšeným, resp. vysokým rizikem metabolických a kardiovaskulárních komplikací obezity. U žen jsou mezními hodnotami 80 cm, resp. 88 cm (Tab. 2). Konsenzus Mezinárodní diabetické federace (The International Diabetes Federeation) definoval centrální obezitu u evropské populace jako obvod pasu vyšší než 94 cm u mužů a 80 cm u netěhotných žen.
Nedílnou součástí je celkové klinické vyšetření v rozsahu ambulantního vyšetření praktického lékaře včetně objektivizace aktuálního krevního tlaku a tepové frekvence. Pro obézního pacienta je ke správnému měření krevního tlaku nutno použít širší manžetu o přiměřené délce.(14) Součástí diagnostického postupu je také celkové klinické somatické vyšetření se zaměřením pozornosti na vyšetření: štítné žlázy (struma), strií, lymfedému, přítomnost kýly a dehiscence přímých svalů břišních, projevy chronické žilní insuficience, hirzutismu, přítomnost ventrer pendulus a intertriga, acanthosis nigricans apod. (Tab. 4).
Biochemické vyšetření
Biochemická laboratorní vyšetření charakterizují přítomnost komplikací, případně výskyt komorbidit. Do základního vyšetřena ní lze zařadit: sledování sérových hladin celkového cholesterolu, HDL-cholesterolu, LDL-cholesterolu, triacylglycerolů, kyseliny močové, glykémie, aminotransferáz, GMT, bilirubinu, urey, kreatininu, TSH a krevního obrazu a další podle indikací u konkrétního pacienta. Určitou vypovídací hodnotu má i vyšetření mikroalbuminurie.
Terapeutické postupy v ambulantní praxi
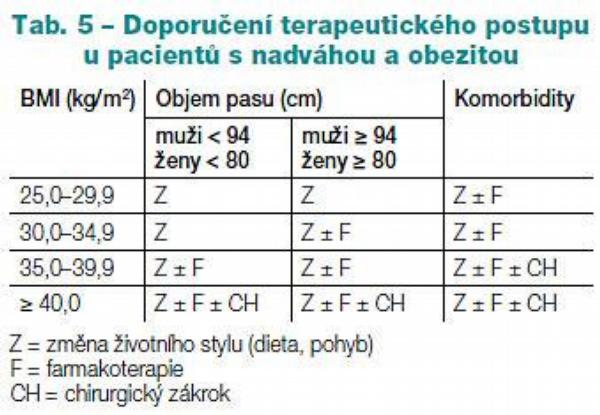
Cíle redukce nadměrné tělesné hmotnosti zdůrazňují především realistický úbytek na váze s dosažením snížení zdravotních rizik, dále udržení tělesné hmotnosti a prevenci vzestupu hmotnosti. Cíle úbytku na váze by měly být realistické, individualizované, dlouhodobě zaměřené. Praktické cíle úbytku na váze jsou: úbytek na váze 5–10 % za dobu šesti měsíců, větší úbytek na váze (20 % a více) je vhodný u pacientů s vyšším BMI (nad 35 kg/m2); udržení poklesu tělesné hmotnosti a prevence chorob s obezitou souvisejících představují dvě hlavní kritéria úspěšnosti redukčního režimu. Pacienti si musí uvědomit, že kontrola tělesné hmotnosti bude muset být doživotní. Léčba obezity má širší cíle než pouze úbytek na váze – snížení rizika poškození zdraví a zlepšení zdraví. Toho může být dosaženo mírným úbytkem na váze (5–10 % z počáteční tělesné hmotnosti), zlepšením stravovacích zvyklostí a úměrným zvýšením tělesné aktivity. Léčba zvýšené tělesné hmotnosti závisí na aktuálním stavu pacienta se zaměřením na léčbu dyslipidémie, optimalizace glykemické kontroly u diabetu II. typu, normalizace krevního tlaku u hypertenze, léčbu psychosociálních poruch, poruchy příjmu potravy, poruchy vnímání vlastního těla (Tab. 5).
Pozitivního efektu v průběhu redukce nadměrné tělesné hmotnosti v ambulantní praxi lze dosáhnout aplikací komplexního postupu. Při léčebném ovlivňování nadměrné tělesné hmotnosti je nutné dosáhnout dlouhodobě negativní energetické bilance, a to snížením příjmu energie z potravy se současným zvýšením výdeje energie tělesnou aktivitou. Základním předpokladem úspěšné redukce tělesné hmotnosti je pozitivní motivace pacienta k redukci, vypracování individuálního léčebného plánu, stanovení reálných cílů a pravidelná kontrola efektivity zvoleného postupu.
Fyzická aktivita
Cílem fyzické aktivity by měla být redukce sedavého způsobu života (TV, PC) a zvýšení denních aktivit (procházka, chůze po schodech, kolo). Postupné zvyšování fyzické zátěže, především v mimopracovních volnočasových pohybových aktivitách, se podílí na prohlubování negativní energetické bilance. Pohybová aktivita při ambulantní terapii obezity je indikována přísně individuálně s ohledem na stupeň obezity a výskyt komorbidit. Důležitým faktorem je postupné zvyšování zátěže. Doporučuje se aerobní fyzická aktivita dynamického charakteru, kterou osoba provádí 4–5krát týdně po dobu 30–45 minut s intenzitou 60–70 % maximální tepové frekvence navíc ke své původní fyzické aktivitě (orientační výpočet u zdravých osob je 220–věk a 60–70 % z vypočítané hodnoty). U nemocných osob, např. s kardiovaskulárním onemocněním, je toto nezbytné stanovit na základě příslušného odborného vyšetření u specialisty.
Za vhodnou pohybovou aktivitu je považována chůze, plavání, jízda na kole nebo rotopedu. Za nevhodné lze považovat všechny aktivity, při kterých dochází k opakované nepřiměřené zátěži kardiovaskulárního, plicního, případně i pohybového aparátu. Cvičení vytrvalostního charakteru o mírné intenzitě (posilování s minimální zátěží nebo jen s váhou vlastního těla) příznivě ovlivňuje metabolickou zdatnost organismu.
Kognitivně-behaviorální intervence je metoda, která je používána v léčbě obezity v ordinaci obezitologa, na jejím principu jsou založeny rovněž redukční kluby.
Dietní intervence
V další části naší intervence k obéznímu pacientovi provedeme edukační pohovor v rámci komplexnosti léčby, zejména s důrazem na doporučení: – redukce energetické bilance příjmu jídla první měsíc alespoň o 500–1000 kJ, další o 1500–2000 kJ, – dodržování redukčního režimu – poučení, porada vhodného výběru potravin a pokrmů, omezení množství stravy, zachování více porcí denních dávek, nevynechávat ranní jídlo, nepřesouvat večerní porce do odpoledních hodin, najít si čas na jídlo, informace o příčinách a závažnosti obezity, podpora chůze – v rychlejším tempu, se psem, práce na zahradě nebo jízda na kole, plavání, cvičení šetřící nosné klouby, nalezení vhodné pohybové aktivity, behaviorální podpora – sebeposilování, stanovení realistických cílů, míry poklesu hmotnosti, pravidelné kontroly s důkazními měřeními. Léčba v ambulanci praktického lékaře je tedy zahájena standardní nízkoenergetickou dietou s omezením příjmu tuků a jednoduchých cukrů, kterého lze dosáhnout radikálním snížením konzumace tučného vepřového masa, tučných uzenářských výrobků, tučného drůbežího masa (kachna, husa), plnotučných mléčných výrobků, cukrárenských výrobků, slazených minerálních vod, sirupů a alkoholu (v ČR především piva). Při tvorbě nízkoenergetické diety je nutno věnovat značnou pozornost jejímu složení tak, aby byla zachována optimální nutriční hodnota, nesmí dojít k omezení konzumace doporučeného množství pro organismus nezbytných látek, jako jsou esenciální aminokyseliny, mastné kyseliny, vitamíny a mikronutrienty.
Změna stravovacích zvyklostí a úprava diety jsou nezbytnou součástí terapie obezity i nadváhy. Pacient by měl zaznamenávat celodenní stravu a praktický lékař nebo dietolog (dietní sestra) by po rozboru měl pacienta upozornit na nezbytné úpravy jídelního lístku jak z hlediska množství přijímané stravy, tak z hlediska složení stravy. Ze záznamu a vyhodnocení lze zjistit jídelní zvyklosti a druhy potravin, které pacient preferuje. Změna stravovacích zvyklostí je pro pacienta často obtížná a je nutno ji provádět pozvolna. Doporučení diety musí být pro jednotlivého pacienta individuálně upraveno. Obecná doporučení jsou: snížit energetickou denzitu potravin a nápojů, snížit velikost konzumovaných porcí, nevynechávat snídaně a zakázat konzumaci jídla v noční době, zaměřit se na zvládnutí a výraznou redukci epizod ztrát kontroly nebo nadměrné jedení a pití alkoholu. Snížení energetické vydatnosti potravin lze docílit snížením obsahu tuku a koncentrovaných jednoduchých sacharidů, zvýšením obsahu a vody, takto lze upravit i tradiční recepty. Dostatečná váha a objem zkonzumovaných potravin napomáhají snížit pocit hladu.
Celkový pokles příjmu energie by měl představovat 15–30 % ve srovnání s původním příjmem energie obézní osoby, která je váhově stabilní. Snížení obsahu energie ve stravě by mělo být zajištěno snížením obsahu tuků a jednoduchých sacharidů (především sacharózy, fruktózy), dochází i k mírnému snížení obsahu proteinů, který bývá rovněž nadměrný. Je nutno věnovat pozornost složení tuků v dietě, omezovány by měly být především nasycené tuky a tuky obsahující transmastné kyseliny. Obsah tuků by měl být maximálně 30 % z celkového příjmu energie, polynenasycené tuky by měly tvořit kolem 7 % a měl by být zachován poměr mastných kyselin řady n-6 a n-3. Příznivě se uplatňuje rovněž náhrada nasycených tuků mononenasycenými rostlinnými tuky (olivový, řepkový).
Vhodné je snížit množství konzumované energie v redukční dietě ve srovnání s energetickým výdejem o 2000–2500 kJ/den. Například u ženy ve věku 40 let se sedavým způsobem života a s energetickým výdejem 8500 kJ/den je tedy vhodná redukční dieta s obsahem energie 6000–7000 kJ/den. Denní deficit 2600 kJ bude předem určovat úbytek na váze kolem 0,5 kg/týden. Diety s obsahem 5000 kJ/den nebo více jsou klasifikovány jako hypokalorické vyvážené, s příjmem méně než 3500 kJ/den se jedná o přísnou nízkokalorickou dietu (VLCD). VLCD mohou tvořit část celkového programu pod kontrolou odborníka na obezitu, jejich užívání je omezeno na specifické pacienty a jsou používány po krátkou dobu. Jsou nevhodné pro starší osoby a kojící ženy. Nízkoenergetická dieta (LCD) 3500–5500 kJ může při dlouhodobém používání vést ke vzniku klinických symptomů z nedostatku některých živin.
Farmakoterapie
Farmakologická léčba by měla být brána v úvahu jako součást (složka) komplexní strategie péče o obézního pacienta. Farmakoterapie může pomoci pacientům v redukčním režimu, podílí se na snižování zdravotních rizik vztahujících se k obezitě. Cílená farmakoterapie je nedílnou součástí komplexního terapeutického postupu v ambulantní praxi praktického lékaře. Farmakoterapii lze s úspěchem použít u pacientů k prohloubení efektu redukční diety, k zajištění dlouhodobého poklesu tělesné hmotnosti a k stabilizaci úbytku hmotnosti. Farmakoterapie je indikována u pacientů s BMI ? 30 kg/m2 a u pacientů BMI nad 27 kg/m2 s komplikacemi (DM II. typu, dyslipidémie), které nejsou kontraindikací pro podávání příslušného léku. V současnosti lze v ambulantní praxi použít moderní přípravky sibutramin a orlistat.
Pokud se tedy vejdeme do kritérií možnosti nasazení farmakoterapie, uvážíme, který druh léku budeme nasazovat. Moc možností u nás na základě zaregistrovaných léků nemáme.
Sibutramin působí v CNS v centru sytosti, kde inhibuje zpětné vychytávání serotoninu a noradrenalinu. Serotoninergní působení navozuje zvýšený pocit sytosti, je pozorováno snížení skóre hladu u pacientů v průběhu redukční diety. Podává se v dávce 1krát 1 tobolka v ranní dávce obsahující 10, event. 15 mg účinné látky. Nežádoucí účinky se vyskytují vzácně a projevují se bolestmi hlavy, suchostí v ústech, nespavostí, může se objevit tachykardie, mírný vzestup krevního tlaku u normotoniků.
Sibutramin je například pro seniory nad 65 let kontraindikován k nasazení podle informace příbalového letáku, který schválil SÚKL. I přes jeho nesporné výhody je proto pro seniory pro předepisování lege artis nedostupný.
Orlistat při léčbě obezity u seniorů takovouto kontraindikaci nemá, proto se může pod dohledem lékaře nasadit i pacientovi staršímu 65 let. Tento lék inhibuje střevní lipázy, čímž dochází k omezení vstřebávání tuků přijatých ve stravě přibližně o 30 %. Omezování resorpce mastných kyselin vede ke vzniku negativní energetické bilance, která je předpokladem poklesu tělesné hmotnosti.
Podává se v průběhu jídla v dávce 3krát denně 1 tob. obsahující 120 mg účinné látky. K nežádoucím účinkem u pacientů konzumujících nadměrné množství tuků patří především steatorea doprovázená průjmem. Při dlouhodobém podávání se výskyt nežádoucího účinku snižuje.
Při nasazení orlistatu je kontraindikací chronický malabsorpční syndrom, cholestáza, přecitlivělost na složky přípravku, těhotenství a kojení; není určen pro děti.
Fentermin je anorektikum se psychostimulačním účinkem a používal se jako adjuvans při dodržování redukční diety. Je jenom na krátkodobé podávání 4–8 týdnů, ale v současnosti vzhledem k možnému riziku nežádoucích účinků (ojedinělé případy nevratné plicní hypertenze a vzniku chlopenních vad) a hlavně riziku vzniku závislosti není pro jakoukoliv léčbu obezity u nás vhodný.
Rimonabant je antagonistou receptoru CB1, na který působí centrálně i periferně. Vede ke sníženému příjmu energie a má příznivé metabolické účinky v periferních tkáních. Byl registrován v zemích EU, z důvodu výskytu depresí byl stažen z trhu.
Z výše popsaného je vidět, že pokud budeme pečovat o své pacienty komplexně – tak, jak bylo publikováno ve výše citovaném doporučeném postupu pro praktické lékaře(13) – budou mít celkový profit z tohoto přístupu nejenom naši pacienti snížením dalších zdravotních komplikací a rizik, ale díky jejich spokojenosti v životě i jejich blízké okolí a nakonec i my zdravotníci.
Sledování rizikových faktorů u obézních pacientů v ordinaci praktického lékaře v rámci dispenzární péče nebo preventivní péče
Obezitu je nutno chápat jako nemoc a současně důležitý rizikový faktor podílející se na vzniku řady dalších onemocnění, jako jsou inzulinorezistence, diabetes mellitus 2. typu,(15, 16) ischemická choroba srdeční, iktus, dna, dyslipidémie, hyperurikémie, poruchy hemokoagulace a další.(17) K dalším komorbiditám, na jejichž vzniku se nadměrná tělesná hmotnost podílí, lze zařadit: poruchy pohybového aparátu,(18) zvýšené riziko vzniku některých nádorů, cholelitiázu, gynekologické obtíže u žen a další.
Prvním lékařem, se kterým se pacient s obezitou, ale i pacient s normální hmotností, se zvýšeným rizikem vzniku obezity nebo nadváhou, setká, je zpravidla praktický lékař. V ordinaci praktického lékaře by měl být doporučen další postup. U každého pacienta by měl být minimálně v průběhu preventivních prohlídek vypočten BMI, změřen obvod pasu a v případě potřeby navržen terapeutický postup se zaměřením na redukci nadváhy nebo obezity.
Prevence vzniku obezity je vždy mnohem jednodušší než léčba obezity již vzniklé. Proto by praktický lékař měl prevenci obezity věnovat náležitou pozornost. Zvláštní pozornost by měla být věnována pacientům se zvýšeným rizikem vzniku obezity. V případě potřeby je možno využít i nutriční poradny zdravotních ústavů nebo redukčních klubů, např. STOB.
Mikroalbuminurie jako prognostický faktor u obézních s hypertenzí
Obezita je často provázena arteriální hypertenzí(19) podobné, že hypertenze ovlivňuje prognózu obézních více než sama obezita. Jak je konstatováno v abstraktech „Obezita, hypertenze a mikroalbuminurie“, ještě významnějším prognostickým faktorem u obézních s hypertenzí je mikroalbuminurie.(20) Dosud je však známo málo o výskytu mikroalbuminurie u obézních bez hypertenze a bez diabetu. Ve výše uvedené práci bylo vyšetřeno 100 obézních pacientů na výskyt hypertenze v závislosti na BMI. Výskyt hypertenze podle BMI byl následující: do 30 kg/m2: 27 %, do 35 kg/m2 30 %, do 40 kg/m2 38 %, do 50 kg/m2 51 %, nad 50 kg/m2 44 %. U 6 z 8 pacientů s BMI nad 35 byla zjištěna mikroalbuminurie nad normu. Výskyt hypertenze ovlivňuje nejvíce věk, pak procento tělesného tuku a menší vliv má vlastní BMI. Mikroalbuminurie se u obézních zřejmě vyskytuje běžně i bez diabetu a hypertenze. Problematice mikroalbuminurie je třeba v obezitologii věnovat větší pozornost zcela jistě u obézních hypertoniků a diabetiků a přihlédnout k faktům, která ukázala, že ACE-inhibitory(21, 22) i sartany jsou schopny přispět k regresi proteinurie a mikroalbuminurie.(23) Obezita je provázena často diabetem 1. i 2. typu. Vznik onemocnění ledvin diabetické a nediabetické etiologie u pacienta s diabetes mellitus nepochybně významným způsobem modifikuje další průběh života a prognózu pacienta.(24) Rozvoj jakékoliv nefropatie, tedy i nediabetické etiologie – především ischemického postižení ledvin – vede většinou ke zhoršení kvality života diabetika a potencuje rozvoj dalších komplikací, převážně kardiovaskulárních.(25) Diabetická nefropatie je klinický syndrom charakterizovaný trvalou (perzistující) mikroalbuminurií (nad 30 mg/24 h nebo nad 20 µg/min), posléze přecházející v proteinurii, postupným zhoršováním renální funkce (glomerulární filtrace) a arteriální hypertenzí.(26) Diagnóza perzistující mikroalbuminurie vyžaduje pozitivní nález ve dvou ze tří měření během 3–6 měsíců.
Diagnóza diabetické nefropatie je obvykle klinická.(27, 28) Postupně narůstající proteinurie u pacienta s diabetem 1. typu trvajícím déle než 10 let s prokázanou MA v předchozím období, s diabetickou retinopatií, bez mikroskopické hematurie, s normálním sonografickým nálezem na ledvinách vede k diagnóze diabetické nefropatie, aniž by bylo nutné indikovat renální biopsii. Malá mikroskopická hematurie se může vyskytovat i u cca 10–20 % nemocných s pokročilou diabetickou nefropatií,(29) ale makroskopická hematurie do klinického obrazu diabetické nefropatie nepatří vůbec.
Existují práce, které se tímto problémem zabývají taky,(30) např. ze statistického vyhodnocení získaných dat s mikroalbuminurií autoři zjistili, že pokud ženy nad 46 let hubnou hodně (hlavně v pase), sníží se jim tím taky riziková mikroalbuminurie. Zásadní informace z tohoto sledování je tedy (platná jen pro ženy), že z hlediska poklesu albuminurie je důležité hubnout jak celkově, tak především v obvodu pasu. Větší profit z hubnutí mají starší ženy, kde pokles mikroalbuminurie při stejném poklesu obvodu pasu je lepší.
Dále práce potvrdila, že u mužů malý pokles tlaku vede k velkému poklesu albuminurie. Dále potvrdili u žen, že čím více klesal BMI, tím více klesl i krevní tlak. Dále se potvrdilo, že muži mají statisticky významně větší váhu, výšku, obvod pasu, diastolický tlak, ženy zase procento tuku.
O autorovi: MUDr. Rudolf Červený, Ph. D.
Ordinace praktického lékaře, Plzeň Člen výborů SVL ČLS JEP a EPCCS (European Primary Care Cardiology Society) WONCA – Europe, člen Obezitologické společnosti ČLS JEP
e-mail: RudolfCerveny@seznam.cz

