…ale i doporučené vybavení ordinace léky a pomůckami pro poskytování lékařské první pomoci v rámci neodkladné péče.
Na podzim 2005 vydala Evropská rada pro resuscitaci (ERC) nová doporučení pro kardiopulmonální resuscitaci a neodkladnou péči „ERC Guidelines 2005“.(14) Nikdo po praktických a dalších ambulantních lékařích nechce, aby poskytovali neodkladnou péči na takové odborné úrovni, jako ji poskytují specialisté v neodkladné péči. Mohlo by se však očekávat, že kromě základní podpory života (dříve nazývané základní kardiopulmonální resuscitace) budou ovládat i určité postupy a techniky z etapy dnes nazývané rozšířená podpora života (dříve rozšířená kardiopulmonální resuscitace). V roce 2010 vydá ERC nová doporučení pro resuscitační postupy, která budou zapracována do novelizace stávajícího doporučeného postupu v příštím roce. Prozatím tedy platí doporučení současná. Autor článku zčásti představuje a oživuje v současnosti platné resuscitační postupy a problematiku vybraných akutních stavů z pohledu praktického lékaře.
Summary
Červený, R. Medical first aid in emergency conditions
In the recommended procedure presented in 2006 by General Medicine Society of ČLS JEP for discussion and comments doctors not only found a brief tutorial on how to proceed in the treatment of certain serious conditions, legislative framework, practical information on latest developments in resuscitation medicine, but also recommended drug and material equipment for surgeries needed for medical first aid in the context of urgent care. In autumn 2005, the European Resuscitation Council (ERC) published new recommendations for cardiopulmonary resuscitation and urgent care, „ERC Guidelines 2005“. Nobody expects that general practitioners and other outpatient doctors will provide urgent care at a professional level similar to the one provided by specialists in emergency care. It could, however, be expected that apart from basic life support (formerly called basic cardiopulmonary resuscitation) they will also master certain procedures and techniques of a stage now called extended life support (formerly extended cardiopulmonary resuscitation). In 2010 ERC will issue new recommendations for resuscitation procedures, which will be incorporated into an amendment to the current recommended procedure in next year. Meanwhile the current recommendations are valid. The author of this article presents and revitalizes the currently valid resuscitation practices and issues of selected acute conditions from the perspective of a general practitioner.
Společnost všeobecného lékařství ČLS JEP se v roce 2006 rozhodla poprvé v komplexním rozsahu předložit praktickým lékařům (PL) k diskusi a připomínkám doporučený postup,(1) zaměřený na první lékařskou pomoc a na systém přednemocniční neodkladné péče (PNP) z pohledu primární péče.
Praktický lékař se v současnosti může setkat s poskytováním první lékařské pomoci ve své každodenní praxi v ordinaci i mimo ni – v návštěvní službě nebo při běžné životní situaci. Do ordinace přicházejí pacienti s nemocemi, které mohou být kompenzované, ale během chvíle se mohou zhoršit až do situace, kdy je třeba zachraňovat život. Není vzácností, že PL je volán z ordinace do terénu (ulice, lékárna), kde došlo k nehodě nebo se někomu udělalo špatně. To jsou situace, kdy je povinen poskytnout lékařskou pomoc lege artis, byť s určitými omezeními oproti lékařům, kteří mají neodkladnou péči jako hlavní náplň svého oboru – ať už samostatně, nebo v týmu se svým zdravotnickým personálem, nejčastěji zdravotní sestrou.(2) Další možností, kdy je nutné umět poskytovat první lékařskou pomoc, je služba na lékařské pohotovosti (LSPP). Výjimečně se praktický lékař zapojuje do systému PNP jako lékař zdravotnické záchranné služby (ZZS) – po získání praxe a erudice v oboru urgentní medicína.
Podle statistik se PL setká s kardiopulmonální resuscitací (KPR) ve své praxi v průměru jednou za dva roky. Nelze tedy očekávat, že bude provádět úkony neodkladné péče ve stejném rozsahu jako lékař se specializací v oboru urgentní medicína. Praktický lékař (ale i lékaři všech specializací) musí být schopen zahájit a kvalitně provést základní podporu života. Měl by též být schopen zajistit i. v. přístup s podáváním léků, provádět umělé dýchání pomocí dýchacího vaku s maskou, případně defibrilovat pomocí automatizovaného externího defibrilátoru (AED) či jiného defibrilátoru, pokud jsou tyto pomůcky dostupné (termín „podpora života“ se stále častěji používá místo termínu „kardiopulmonální resuscitace“). Pokud by soudní znalec posuzoval případ, kdy byla prováděna resuscitace v ordinaci PL lékařem a sestrou, aniž by byl zajištěn i. v. vstup, mohlo by se jednat o postup non lege artis, pokud se nejedná o situaci zvláštního zřetele hodnou. Ne ke každému lékaři přijede ZZS za několik minut od zahájení resuscitace. Dojezd ZZS může v některých případech trvat i desítky minut. Resuscituje-li lékař se zdravotní sestrou a bude i. v. vstup zajišťovat lékař, pak musí po tuto dobu provádět komprese hrudníku i umělé dýchání sestra. Bude-li zajišťovat i. v. vstup sestra, pak je resuscitace po tuto dobu na lékaři. Jiná věc je, že se nemusí podařit zajistit žilní linku nejen PL, ale ani profesionálovi z neodkladné péče. Pak musí do dokumentace popravdě napsat, že se mu nepodařilo zajistit žílu a uvést důvody – nejčastěji jde o důvody anatomické při špatném stavu periferního řečiště. Co se týká alternativ, tak PL se nikdy nebude pokoušet o kanylaci centrální žíly. Existuje přístup intraoseální, který lze zajistit v čase kolem 1 minuty. Komplikace jsou minimální a účinnost podané medikace je srovnatelná s podáním do centrálního žilního katétru.
Přednemocniční neodkladná péče (PNP) je termín, který v současnosti definuje vyhláška MZ ČR č. 434/1992 Sb. v § 1. Tuto péči poskytuje zdravotnická záchranná služba při své činnosti, svými lidmi a prostředky.(3) První lékařská pomoc v terénu je spolu s laickou první pomocí základem mimonemocniční neodkladné péče. V anglické terminologii se užívá termín „out-of-hospital emergency“ versus „in-hospital emergency care“. Věnuje se naléhavým a závažným až kritickým stavům do příjezdu ZZS. Kritický stav znamená ohrožení života nastupující dekompenzací základních životních funkcí – dýchání, krevního oběhu, vědomí a důležitých parametrů vnitřního prostředí – saturace O2, glykémie, kaliémie. PNP je odborná zdravotní péče o postižené poskytnutá ZZS přímo na místě úrazu nebo náhle vzniklého závažného onemocnění – tedy v terénu (v ordinaci, na ulici, v bytě, na veřejném prostranství). V současnosti máme systém PNP, jehož páteří je ve všech krajích ZZS, zřízená podle vyhlášky č. 434/1992 Sb. Nový zákon či vyhláška o ZZS do této chvíle ještě nebyl přijat.
Jedním ze základních postupů při poskytování první lékařské pomoci je dodržení určité souslednosti úkolů, v literatuře podle nových ERC Guidelines 2005 označované jako „nový řetěz přežití“. Obsahuje čtyři hlavní kroky postupu. V prvním kroku klade důraz na časné rozpoznání ohrožení postiženého srdeční zástavou a přivolání pomoci, nejlépe aktivací dispečinku ZZS. Ve druhém kroku je zdůrazněno správné provádění časné kardiopulmonální resuscitace. Ve třetím kroku doporučuje časnou defibrilaci a ve čtvrtém kroku je nutné provádět komplexní poresuscitační péči.(4) Dispečink ZZS je řídícím centrem všech výjezdových skupin s výcvikem pro rychlé rozhodování v PNP.(5) Erudovaný dispečer rychle analyzuje situaci a vysílá správnou výjezdovou skupinu do jedné minuty (RLP – rychlou lékařskou pomoc, RZP – rychlou zdravotnickou pomoc, RVS – randezvous systém s lékařem, LZS – leteckou záchrannou službu), výjimečně i LSPP jako zálohu ZZS. Záleží na dojezdovém čase této skupiny. Dalším úkolem dispečera je povinnost instruovat laiky (svědky příhody) a vést je k poskytnutí správné první pomoci. Mluvíme o tzv. telefonicky asistované neodkladné resuscitaci. Telefonní čísla dispečinku ZZS jsou celorepublikově 155 nebo 112 v rámci IZS a EU.
Časná základní podpora života,(1) zahájená okamžitě po vzniku kritického stavu, zvyšuje šanci na úspěch resuscitace a přežití postiženého. Je tudíž nenahraditelná.
Časná defibrilace je v našich podmínkách zatím spíše součástí rozšířené podpory života (KPR). Záchranu života jednoznačně zjednodušuje použití automatizovaných externích defibrilátorů (AED), jejichž umístění ve veřejnosti přístupných prostorách k použití proškolenými laiky – autorizovanými osobami – je pro přežití klíčové. Časná defibrilace v terénu by měla být provedena do 5 minut, což je ale v mnoha případech v praxi stěží realizovatelné.
Pokud bude muset PL provádět resuscitaci v ordinaci či v čekárně před ordinací, předpokládá se její provádění s doporučenými pomůckami. Bude se tedy jednat o tzv. rozšířenou podporu života. Může však dojít k situaci, kdy PL nebude mít k dispozici vybavení a kdy bude muset provádět resuscitaci jako kterýkoliv laik – tedy bez pomůcek či jen s užitím jednoduchých bariérových pomůcek. K této situaci může dojít například při nutnosti resuscitovat mimo ordinaci, cestou do práce, při návštěvě kulturních akcí atp. Proto je do doporučeného postupu zařazena kapitola o resuscitaci v etapě „základní podpora života“.
Tato kapitola rozhodně nenahrazuje pečlivé studium mnohem rozsáhlejších doporučených postupů resuscitace podle materiálů Evropské rady pro resuscitaci Guidelines 2005.(6, 14) Doporučený postup obsahuje pouze to nejdůležitější z nových základních postupů resuscitace. Po nastudování teoretické části je dalším neméně důležitým krokem praktický nácvik resuscitačních dovedností, nejlépe účastí na některém z kurzů, pořádaných různými subjekty.
Základní podpora života
Základní podpora života (Basic Life Support – BLS) je takovou etapou resuscitace, kdy zachránce nemá k dispozici nic kromě svého těla, eventuálně jen jednoduché bariérové pomůcky.
• Vždy před zahájením vyšetření postiženého v těžkém stavu či před zahájením resuscitace je nutné nejprve myslet na zajištění vlastní bezpečnosti, pak na zajištění bezpečnosti pro postiženého a teprve poté na vlastní diagnostiku a terapii (resuscitaci).
• Nejprve je třeba zjistit, zda postižený odpovídá, či nikoliv.
• Pokud odpovídá, PL jej vyšetří, sleduje, v případě potřeby zajistí odbornou pomoc.
• Pokud postižený neodpovídá, zachraňující PL se snaží k sobě přivolat někoho na pomoc.
• Otočí postiženého na záda, uvolní dýchací cesty (DC) záklonem hlavy a zvednutím brady. V případě potřeby či indikace též může předsunout dolní čelist.
• Rychle zkontroluje dutinu ústní.
• Následuje kontrola, zda postižený dýchá normálně. Zkušenější mohou současně provádět palpaci pulsu, nejčastěji na krkavici. Kontrola nesmí trvat déle než 10 vteřin.
• Je-li postižený v bezvědomí a „normálně dýchá“, uloží se do stabilizované polohy (Rautekovy zotavovací polohy). U pacientů s úrazy je nutné myslet na možné postižení páteře a postup případně modifikovat.
• Pokud je postižený v bezvědomí a zachránce po uvolnění DC nepovažuje jeho dýchání za normální, má postupovat jako by nedýchal, tzn. má začít resuscitovat!
• Je-li přítomen jen jeden zachránce bez pomocníků a postižený po uvolnění DC nezačne normálně dýchat, zajistí se nejprve aktivace záchranného řetězce (zavolání ZZS) a teprve poté se pokračuje kardiopulmonální resuscitací.
• Resuscitace se nezahajuje umělými dechy, ale kompresemi hrudníku.
• Ruce se umístí do středu hrudníku. Propletené prsty jsou vždy vytočené mimo hrudník postiženého!
• Provede se 30 kompresí hrudníku.
• Hloubka kompresí je 4–5 cm, frekvence je 100 kompresí za minutu.
• Po 30 kompresích provede PL dva vdechy do postiženého. Zakloní hlavu a zvedne bradu. Ucpe nos či ústa. Nadýchne se a provede umělý vdech. Též před provedením druhého vdechu je nutné se nadýchnout. Každý z vdechů trvá jednu vteřinu. Dechový objem se snižuje proti Guidelines 2000 na 6–7 ml/kg hmotnosti.
• Po provedení umělých dechů ihned pokračují komprese hrudníku a umělé dechy poměrem 30 : 2.
• Kontrola stavu postiženého se provádí jen tehdy, pokud začne sám normálně dýchat. Jinak se KPR nepřerušuje!
• Když nejde postižený prodýchnout, provede se kontrola dutiny ústní, volných DC a správné techniky umělého dýchání.
• V případě neúspěchu je nutno myslet na možnost obturace dýchacích cest cizím tělesem.
• Je-li více zachránců, střídají se po 1–2 minutách tak, aby nedošlo k přerušení resuscitace.
• Není-li zachránce schopen, či nechce-li provádět umělé dechy, pak provádí pouze nepřerušované komprese hrudníku frekvencí 100/min. Je to lepší než resuscitace žádná, jinak je podle Guidelines 2005 preferována tradiční resuscitace včetně umělého dýchání. Tuto techniku lze použít u zástav kardiálních. Dojde-li k zástavě asfyktické, měla by být prováděna resuscitace kompletní, tedy včetně umělého dýchání.
• V etapě BLS je doporučeno užití ochranných bariérových pomůcek. Při umělém dýchání přes bariérovou pomůcku se postupuje podle konkrétního typu této pomůcky. S technikou ventilace a použitím bariérové pomůcky je nezbytné se seznámit v klidu tak, aby ji zachránce při skutečné resuscitaci dokázal použít rychle a správně.
• Odlišnosti algoritmu: resuscitace utonulých se zahajuje 5 dechy. Pokud je PL sám bez pomocníků, bude provádět u utonulých 1 minutu resuscitaci před aktivací ZZS.
Obstrukce dýchacích cest cizím tělesem
• PL se o svém postupu rozhodne na základě odpovědi postiženého na otázku: „Dusíte se?“
• Postižený s mírnou obstrukcí DC je schopen hovořit, kašlat, dýchat.
• Postižený s kritickou obstrukcí DC může přikývnout, ale nemůže dýchat, eventuálně má dýchání sípavé. Mohou být jen tiché pokusy o kašel, následuje bezvědomí.
• Mírná obstrukce DC – postiženého pouze sledovat, povzbuzovat. Žádná invaze.
• Kritická obstrukce DC – střídat údery mezi lopatky s kompresemi nadbřišku (Heimlichovým hmatem).
• Pokud postižený upadne do bezvědomí, zachránce zabrání jeho zranění při pádu a ihned začne provádět komprese hrudníku, i kdyby měl postižený dosud hmatný puls.
• Jestliže tak nebylo učiněno již dříve, je nutné nejdéle v tuto chvíli zavolat ZZS.
• Vždy před umělými dechy se má provést kontrola dutiny ústní. • Je výhodné a doporučené střídat různé techniky pro odstranění obstrukce DC.
• Nikdy se nemají provádět pokusy o odstranění cizího tělesa naslepo!
• Má se zvážit následná kontrola lékařem, a to i při úspěšném odstranění cizího tělesa.
• Kontrola lékařem má být bezpodmínečně provedena tam, kde byly prováděny komprese břicha!
Automatizované externí defibrilátory
PL se v etapě základní podpora života může s automatizovanými a automatickými externími defibrilátory (AED) setkat při provádění resuscitace v institucích, které si již tyto přístroje zakoupily a kterých každým měsícem přibývá. AED jsou vysoce sofistikované přístroje, které vyhodnotí srdeční rytmus postiženého a následně se stávají „průvodcem“ zachránce při resuscitaci. Protože jsou navrhovány tak, aby s nimi byli schopni pracovat i nezdravotníci, neměli by mít PL při jejich obsluze problémy. Při správném užití jsou AED přístroje naprosto bezpečné. Nikdy nedoporučí provést výboj, pokud by tento nebyl indikován.
• Automatizované externí defibrilátory se v etapě základní podpora života mají použít ihned po přinesení přístroje k resuscitovanému bez ohledu na to, jak dlouhý interval uplynul mezi zástavou a případnou defibrilací.
• Je-li více zachránců, nemá se resuscitace přerušovat při nalepování elektrod.
PL by měl dbát na správnou polohu elektrod (má se postupovat přesně podle obrázků). Při správné poloze elektrod projde myokardem více proudu a výboj je účinnější.
• Velký důraz je kladen na bezpečnost zachránců: – Neprovádět defibrilaci v mokru (v případě potřeby postiženého přemístit na suché místo, otřít jeho hrudník atp.).
– Při provádění výboje (defibrilaci) se postiženého nesmí nikdo dotýkat, ani s ním nesmí být v kontaktu (např. svazkem klíčů na řetízku…).
– Pokud je na AED nastavena konfigurace automatického výboje, je bezpodmínečně nutné se řídit pokyny přístroje. Po upozornění a krátkém bezpečnostním intervalu provede přístroj defibrilační výboj sám.
• Jestliže má postižený implantován pacemaker či automatický implantovatelný kardioverter-defibrilátor, neumísťují se elektrody „nad“ přístroj (ventrálně), ale poněkud stranou.
• Okamžitě po defibrilaci se bez přerušení pokračuje v resuscitaci po dobu dvou minut. Teprve pak se provede další analýza srdečního rytmu a případný další defibrilační výboj.
Lze shrnout, že základní podpora života zahrnuje správné zhodnocení závažnosti stavu, uvolnění dýchacích cest, aktivaci záchranného řetězu, komprese hrudníku a umělé dýchání z plic do plic. Jak vyplývá z výše uvedeného, může zahrnovat i časnou defibrilaci AED. Průměrné dojezdové časy ZZS jsou v nejlepším případě mezi 5 až 10 minutami. Proto je včasná a správně prováděná resuscitace bez pomůcek pro další osud pacienta rozhodující. Postupy resuscitace v etapě „základní podpora života“ by měli ovládat všichni laici. U lékařů se navíc jedná o povinnost vyplývající ze zákona. Kromě situací zvláštního zřetele hodných by v ordinacích PL neměla být prováděna resuscitace bez pomůcek. Zde se právem očekává, že lékař bude provádět resuscitaci s lepším vybavením než zachránci laičtí.
Ošetřování vybraných neodkladných stavů v přednemocniční neodkladné péči
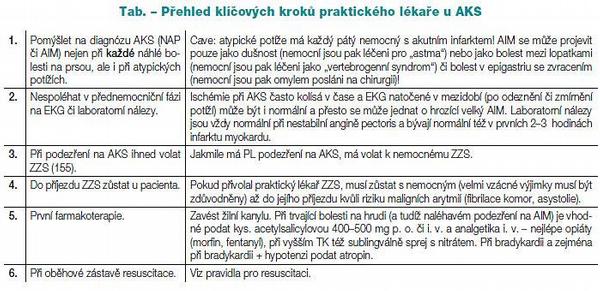
Akutní koronární syndrom
Definice: Akutní koronární syndrom (AKS) je život ohrožující stav, způsobený nestabilním aterosklerotickým plátem a na něj nasedající neúplnou či úplnou trombózou koronární tepny. AKS má tři formy: nestabilní anginu pectoris (NAP), akutní infarkt myokardu bez elevací ST úseků (NSTEMI), akutní infarkt myokardu s elevacemi ST úseků (STEMI). Tyto tři formy mohou jedna v druhou kdykoli přejít, nejtypičtěji nestabilní angina pectoris progreduje do akutního infarktu. Při správné a rychlé léčbě může být i opačná situace: hrozící velký infarkt s elevacemi se změní na malý infarkt bez kmitů Q, nebo dokonce jen v nestabilní anginu pectoris. Vše závisí na včasném stanovení správné diagnózy a zahájení léčby.(7) Praktický lékař se může ve své praxi setkat s pacientem, kterého náhle postihne AKS. Pokud se to stane v ordinaci, má zde lepší podmínky, než když tuto situaci zjistí u pacienta doma nebo v terénu. K přesnému určení diagnózy je u tohoto onemocnění nutné, kromě jiných pomocných vyšetření, 12svodové EKG, natočené v době potíží (tj. normální EKG křivka natočená v době, kdy nemocný potíže nemá, tuto diagnózu nemůže vyloučit!), které není běžně ve vybavení ordinace PL. A ani praktický lékař, pokud se touto problematikou podrobněji a denně nezaobírá, nemusí být erudován k přesnému odečítání EKG křivky. Orientační biochemická diagnostika (POCT kardiomarkery) je sice také možná, ale v prehospitalizační fázi nemá velký význam – jednak v prvních 2–3 hodinách od začátku potíží může být výsledek negativní i při velkém infarktu, jednak při jakémkoli podezření na AIM je nutný transport pacienta k hospitalizaci vždy a tato diagnostika by zdržovala a mohla oddalovat správnou léčbu.
Vzhledem k tomu, že se jedná o akutní onemocnění, které nesnese dlouhého odkladu řešení, moc možností, jak diagnostikovat toto onemocnění, praktický lékař nemá. Může se opřít fakticky pouze o anamnézu pacienta. Fyzikální vyšetření pro tuto diagnózu nemá význam, může pouze potvrdit její komplikace (např. plicní edém). Při nekomplikovaném AKS je fyzikální vyšetření normální, přesto nemocný může i za pár minut poté zemřít náhlou smrtí. Pokud má PL podezření v přednemocniční fázi, že by se mohlo jednat o AIM, je nutné co nejdříve aktivovat ZZS, která po potvrzení typu AKS má pevně vypracované algoritmy a je organizačně schopna podle doporučených postupů zajištěného pacienta dopravit na potřebné místo k hospitalizaci a následné léčbě. Není smyslem našeho doporučeného postupu popsat přesné známky a druhy AKS, ale upozornit PL na úskalí, která ho mohou čekat při řešení tohoto stavu.
Z anamnézy pacienta nejčastěji pro AKS svědčí známky klinické ischémie, a to bolest za sternem, která může být různého charakteru, lokalizace, doby trvání a s různými doprovodnými příznaky. Asi v desetině případů bývá bolest lokalizována atypicky a v další desetině případů nejsou skoro žádné příznaky. Téměř polovina infarktů je předcházena nestabilní anginou pectoris. Fyzikální nález u pacienta je normální a mění se jen při dalších komplikacích. U některých nemocných se infarkt myokardu může projevit pouze náhlou dušností nebo (pre)kolapsovým stavem, aniž udávají bolest na prsou.
Nejdůležitějším úkolem pro PL při podezření na akutní infarkt je tedy aktivovat ZZS, aby se pacient dostal co nejdříve na koronární jednotku. V prvních hodinách infarktu umírá v prehospitalizační fázi řada nemocných na maligní arytmie (především na fibrilaci komor), které v nemocnici lze většinou bez problémů zvládnout. Největší prodleva při aktivaci tohoto řetězce bývá způsobena samotným pacientem, který se dlouho rozhoduje, jestli lékaře zavolá, nebo se k němu dostaví do ordinace (to je další prodleva), anebo jestli zavolá ZZS.
Jak se píše v DP České kardiologické společnosti, „při podezření na akutní infarkt myokardu má být vždy přivolána zdravotnická záchranná služba (tel. 155, 112), jejíž vozy by měly být vždy vybaveny přenosným 12svodovým EKG, defibrilátorem (event. jeho kombinací s transkutánním kardiostimulátorem), přenosným ventilátorem a dalšími pomůckami pro resuscitaci“. Volání lékařské služby první pomoci (tzv. „pohotovosti“) či praktického lékaře je zbytečnou ztrátou času, neboť vybavenost na této úrovni (EKG, defibrilátory) i kardiologická či anesteziologická erudice lékařů, zajišťujících tyto služby, nemůže být dostatečná. Dostupnost záchranné služby by měla být organizována tak, aby v 95 % případů byl čas „telefon – příjezd“ do 15 minut. Nejvíce nemocných umírá v prehospitalizační fázi infarktu na maligní arytmie – zejména fibrilaci komor. Proto se v zahraničí stále více uplatňují automatizované externí defibrilátory (AED), dostupné na frekventovaných místech a obsluhované proškolenými laiky – např. hasiči, policisty, bezpečnostními pracovníky, letuškami aj. U nás tato metoda není zatím dostatečně rozšířena, ale je žádoucí o ní do budoucna uvažovat jako o jedné z nejslibnějších cest ke snížení dosud málo ovlivněné vysoké prehospitalizační mortality. Další postup je již věcí ZZS, ať už jde o diagnostiku AKS a léčebný zásah, anebo transport na příslušné pracoviště.
Před příjezdem ZZS u pacienta s podezřením na AIM by měl PL učinit některá opatření – podle klinického stavu pacienta. Pokud má PL k dispozici v této situaci zdravotní sestru, rozdělí si práci při péči o tohoto pacienta. Kromě léčby je nutné pacienta monitorovat – alespoň TF, TK, poslechově – a připravit dostupnou dokumentaci k předání pacienta ZZS. V případě dostupnosti by měl nemocný co nejdříve začít inhalovat maskou 100% kyslík po celou dobu trvání bolestí nebo dušnosti. Dále je třeba zajistit periferní žílu plastikovou kanylou a zavést infúzi. Další léčba závisí na doprovodných příznacích. Bolesti odstraňujeme analgetiky (nejlépe opiáty), mezi základní pravidla ihned při podezření na AIM nebo nestabilní anginu pectoris patří podání kyseliny acetylsalicylové (300–500 mg per os rozkousat nebo i. v.), PL může podat i nitrát ve formě spreje při přetrvávajících stenokardiích, rutinní podávání všem nemocným ale není vhodné. Nemocný s AIM mívá strach z úmrtí, je proto žádoucí podání trankvilizéru per os (alprazolam) a uklidnění postiženého. Další léčba by měla být vázána na přesnější stanovení diagnostiky 12svodovým EKG po příjezdu ZZS. Je třeba mít připraven adrenalin a atropin k použití při náhlém zhoršení a komplikacích stavu. Atropin podáváme při bradykardii, eventuálně s hypotenzí (0,5–1,0 mg i. v.). Při klinicky jasném selhávání nebo plicním edému použijeme diuretikum (furosemid 40–80 mg i. v.). Pokračování léčby jinými léky (heparin, antiarytmika apod.) by mělo být zajištěno dále po předání pacienta ZZS.
Co je tedy nejdůležitější v přednemocniční fázi u pacienta s podezřením na AKS? Co nejvíce zkrátit čas od okamžiku začátku potíží do doby přijetí do nemocnice ke kauzální léčbě. PL svým rizikovým pacientům vysvětlí pojem „zlatá hodina“ aby při vzniku bolestí za sternem neotáleli s voláním ZZS. A pokud takový pacient přijde do ordinace, PL neodkladně přivolá ZZS a podle svých možností zajišťuje a stabilizuje pacienta (klinické vyšetření, kyslík, i. v. přístup) a začne s léčbou. V terénu, kde jsou možnosti PL ještě více omezeny, při podezření na AKS přivolá co nejrychleji ZZS a podle svých možností pacienta zajistí. V obou případech je při zhoršení stavu pacienta připraven k zahájení resuscitace (Tab.).
Akutní mozková ischémie
S cévní mozkovou příhodou (CMP) se ve své praxi praktický lékař setkává často – buď přímo zasahuje na jejím začátku, nebo přijde do kontaktu se svým pacientem po propuštění z nemocnice. Na Jarní interaktivní konferenci v Praze 2009 v bloku neurologie(8) zaznělo, že CMP je časté a závažné onemocnění celosvětově ročně postihující na 20,5 mil. lidí, v Evropě narůstá incidence případů CMP a tranzitorních ischemických atak (TIA) o 1,5 % za rok. Tyto příhody se posouvají do mladších věkových kategorií, až 28 % pacientů je mladších 65 let. V České republice vznikne kolem 30 tisíc příhod za rok (v USA kolem 700 tis.). CMP jsou 2.–3. nejčastější příčinou úmrtí (celosvětově mají na svědomí 5,5 mil. úmrtí za rok), v ČR kolem 17 tis. za rok. Pro praktické lékaře v oblasti posudkové je důležitá také informace, že CMP jsou nejčastější příčinou závažné invalidity a že jenom 20–30 % pacientů je po CMP funkčně nezávislých. CMP je tedy závažný problém nejenom medicínský, ale i sociální, společenský, etický a ekonomický.
Tuto problematiku řeší závazné odborné stanovisko č. 1/2004, vydané ČLK(9) na základě doporučení vědecké rady ČLK podle zákona č. 220/01 Sb. Praktických lékařů se dotýká v první řadě úvod tohoto materiálu. Je totiž důležité vědět, že počáteční diagnóza určena PL – „mozkový infarkt“ nebo „suspektní CMP“ nebo „iktus“ – je toto indikací k neodkladnému zásahu ZZS. National Institute of Neurological Diseases and Stroke(10) uvádí jako vodítko následující seznam příznaků akutní CMP: „…náhlá slabost nebo znecitlivění tváře, horní či dolní končetiny, náhlé zatmění nebo ztráta zraku zejména na jednom oku, náhlá neschopnost mluvit nebo rozumět řeči, náhlá silná bolest hlavy bez známé příčiny, nevysvětlitelná závrať či náhlý pád“.
Pacient s podezřením na mozkový infarkt musí být v co nejkratší době od vzniku obtíží transportován do nejbližší spádové nemocnice vybavené CT, JIP (iktovou jednotkou, „stroke unit“, neurologickou JIP, interní JIP, multioborovou JIP). Seznam takových pracovišť by měl mít dispečink ZZS, která zajistí následně převoz a počáteční léčbu tohoto pacienta.(11) Jedná se o to, aby – po potvrzení diagnózy akutního ischemického mozkového infarktu – doba od začátku obtíží do doby podání trombolytické terapie (terapeutické okno) byla kratší než 3 hodiny (nejdéle však 6 hodin) a nedošlo k prodlení nejenom doma u pacienta, ale ani při spolupráci jednotlivých stupňů zdravotnických subjektů při péči o pacienta.
CMP je emergentní stav – time is brain, a léčba iktu je boj s časem. Základním pravidlem je urgentní hospitalizace v adekvátním lůžkovém zařízení. V přednemocniční péči je důležitý „symptomto-door time“ (STD) do 90 minut. Jenom 50 % iktů je hlášeno ZZS do 60 minut. Pacient má minimální vědomost o CMP, podceňuje příznaky, konzultuje svůj stav s laiky nebo volá svému praktickému lékaři, který ale v tuto chvíli aktivuje ZZS. V průběhu spánku vzniká 25 % iktů. V případech TIA jen 50 % pacientů kontaktuje lékaře do 24 hodin. Proto je nezbytné co nejvíce poučit rizikové pacienty, aktivovat vždy co nejrychleji ZZS, která by měla rozpoznat iktus – „stroke code“ – a provést rychlý transport do adekvátní nemocnice.
Z hlediska praktického lékaře je důležité do příjezdu ZZS neodkladně zhodnotit vitální funkce a provést jejich zajištění, zajistit průchodnost dýchacích cest a pokud je možnost, podat pacientovi maskou 100% kyslík. Po zajištění žilního vstupu bez ohledu na příčinu CMP lze v PNP podat infúzi 500 ml izotonického roztoku natriumchloridu. Možná je symptomatická léčba podle situace [antiemetika – Torecan pomalu i. v., anxiolytika – alprazolam (Neurol), analgezie – tramadol – 50 mg do malé infúze 100 ml 0,9% NaCl]. Je důležité získat na místě co největší počet anamnestických informací, které mohou spolurozhodovat o taktice další léčby, tj. zda neprodělal pacient za poslední měsíc nějakou operaci, biopsii, úraz, krvácení, porod, informace o hypertenzi, vředové chorobě, jícnových varixech, poruchách hemokoagulace, o opakované CMP, o předchozích neuropsychických výpadcích nebo zda CMP nepředcházely křeče. V současné době, kdy lze indikovat trombolýzu, má anamnéza zásadní význam a její časná znalost umožňuje využít poměrně krátkého terapeutického okna.
Podle doporučení pro diagnostiku a léčbu mozkových příhod České kardiologické a neurologické společnosti (Z. Kalita) je zde specifický přístup k antihypertenzní léčbě.(12) Pro praktické lékaře je důležitá správně prováděná primární prevence (podle doporučených postupů). Snahou by měla být eliminace rizikových vaskulárních faktorů společně s úpravou životosprávy, které mohou snížit rizika iktu až o 50 %. Je to věcí komplexního přístupu a spolupráce mezi pacientem, praktickým lékařem a lékařem specialistou.(13)
Priority léčby polytraumat v přednemocniční neodkladné péči(1)
Definice polytraumatu: Polytrauma je těžké poranění postihující několik tělesných systémů, kdy alespoň jeden z poraněných systémů (většinou systém zajišťující vitální funkce – hlava, hrudník, pohybový aparát, plíce…) může být příčinou smrti zraněného.
Přednemocniční fáze léčby
Přednemocniční péči o polytrauma lze rozdělit na období předléčebné a léčebné. Rozhodujícím rysem prvního období je rychlý přístup laické veřejnosti k aktivaci místního nebo regionálního integrovaného záchranného systému, který může zkrátit dobu mezi nehodou a definitivním ošetřením. Jednotné číslo pro EU 112 je v ČR dostupné, zatím je ale rychlejší dosažení zdravotnického dispečinku ZZS na čísle 155. Léčebné období začíná příjezdem vozu RLP nebo přistáním helikoptéry LZS a jeho průběh záleží na podmínkách na místě nehody. Léčba traumatu závisí v mnoha okolnostech na rychlosti poskytnutí pomoci. Jsou dvě extrémní možnosti poskytnutí PNP: „scoop and run“ neboli „seber zraněného a jeď“ nebo „stay and stabilize“, tzn. „zůstaň na místě a léčebně zraněného stabilizuj“. Těžce zraněný mnohdy nemůže být stabilizován na místě nehody. Na druhé straně převoz těžce zraněného, hypoxického a šokovaného člověka bez veškeré léčby je předpokladem zvýšeného výskytu potraumatické multiorgánové dysfunkce nebo selhání, které je častou příčinou pozdní smrti. Proto racionální přístup k polytraumatizovanému v PNP je někde mezi oběma uvedenými extrémy.
Některé postupy v PNP o těžce poraněné mají zásadní význam. Ke klasifikaci závažnosti poranění se používá triage (třídění), které bylo prvně užito Napoleonovým velitelem zdravotní služby. Je definováno jako úroveň léčebných opatření, založená na potřebách zraněného nebo závažnosti poranění. Přístupy ke třídění nebo upřednostnění pacientů by měly být primárně založeny na prioritách vyplývajících ze základního resuscitačního pravidla ABC (dýchací cesty, dýchání, cirkulace). Nemocní postižení neprůchodností dýchacích cest by měli být ošetřeni prioritně, protože jsou bezprostředně ohroženi na životě. Druhou prioritou je dýchání, které musí být prováděno tak, aby byla zajištěna náležitá výměna plynů v plicích a náležitá oxygenace. Třetí prioritou je zhodnocení účinnosti krevního oběhu a odhad krevních ztrát. Pro většinu těžce poraněných tyto tři léčebné priority představují výchozí základnu pro určení naléhavosti potřebné péče na místě úrazu. Pokud je u poraněného praktický lékař dříve než ZZS, měl by v rámci svých možností učinit léčebná opatření, na která ZZS naváže. Tento postup je založen na několika prioritách: A) Zajištění průchodnosti dýchacích cest Průchodnost dýchacích cest musí být obnovena a udržována s ohledem na možné poranění krční páteře. Při podezření na poranění krční páteře je nutné nasadit zraněnému fixační límec. B) Dýchání Při poruchách dýchání je třeba zahájit umělé dýchání pomocí dýchacího vaku s maskou.
C) Zastavení krvácení dostupným způsobem hraje důležitou roli v prevenci rozvoje hemoragického šoku. Zajištění periferního žilního vstupu je předpokladem podání analgezie a objemové léčby. Objemovou léčbu je vhodné zahájit balancovanými roztoky typu Hartman-Ringer, Ringer laktát, Plasmalyte atd., které je vhodné podávat rychle v závislosti na velikosti objemové ztráty. Opatření k zábraně progrese hypotermie je důležitou součástí prevence koagulopatie. Imobilizace nestabilních zlomenin pomůže snížit krevní ztrátu, je prevencí poranění nervově-cévních struktur a sníží bolest. Analgezii potentními analgetiky je vhodnější ponechat v kompetenci RLP.
Hodnocení stavu zraněného musí být zaměřeno na vitální funkce, stav vědomí a velikost krevní ztráty. Zvláště u hromadných neštěstí je nutné identifikovat zraněné, aby se předešlo jejich záměně. Zraněný se po základním zajištění převáží zajištěným převozem přímo do specializovaného traumacentra.
Periferní žilní vstupy
Periferní žilní vstup u dospělého se přednostně zajišťuje na horní končetině. Na dolních končetinách by se žíly měly kanylovat jen zcela výjimečně vzhledem k nebezpečí žilní trombózy, která může mít pro nemocného závažné následky. Pro krátkodobé použití je kanylace možná. Na horní končetině jsou přednostně kanylovány žíly, které nejsou nad klouby, pro lepší možnost fixace kanyly a vyloučení nebezpečí paravenózního podání léků. Volíme proto hlavně kanylaci žil na zápěstí nebo na předloktí. Kanylace žil v loketní jamce může být komplikována punkcí artérie, zvláště při kanylaci v. basilica. Pro objemovou resuscitaci nebo masivní krevní převody se používají široké krátké žilní kanyly 14 G nebo 12 G v počtu odpovídajícím léčebným potřebám, protože kladou nízký odpor a umožní podání velkých objemů v relativně krátkém čase. V případě resuscitace nemocného nebo nutnosti velkoobjemových náhrad při špatné náplni periferních žil při periferní vazokonstrikci lze využít i kanylaci zevní jugulární žíly, která bývá dostupná i u těžce šokovaných nebo dehydratovaných dětí. Pro periferní žilní kanylace se používají plastikové žilní kanyly. Po naložení turniketu a provedení dezinfekce se kanylou propíchne kůže vedle žíly a pak se ze strany kanyluje žíla. Po objevení krve v kanyle se kanyla zavádí ještě o 1–2 mm hlouběji a posléze současně vytahujeme vnitřní kovovou jehlu a zasouváme plastikovou kanylu do žíly až po její kónus. Kovovou jehlu zcela vyjmeme, kanylu propláchneme, napojíme na infúzní set a fixujeme speciální fólií. U dětí je výhodné fixovat horní končetinu s žilní kanylou na měkké dlaze.
Intraoseální přístup
Intraoseální přístup byl doporučován hlavně u dětí, ale lze jej využít i u dospělých v případech, kde pokus o kanylaci žíly je neúspěšný. Speciální jehla se zavádí do kostní dřeně velkých kostí, nejčastěji pod tuberozitou tibie, 1 cm mediálně od střední čáry. Lze ji zavést i na distální části femuru, nad vnitřním kotníkem nebo do spina ilica. Tento přístup do oběhu lze použít pro podání všech léků, infúzí i transfúzí.
Hygienicko-epidemiologická opatření v PNP
Bezpečnost obou – zachránce i postiženého – jsou prvořadé při provádění resuscitace.(1) Doposud bylo při resuscitaci ve světě zaznamenáno několik izolovaných zpráv o infekci tuberkulózou a SARS. Přenos HIV infekce při provádění resuscitace nebyl popsán. Neexistují lidské studie o přínosu bariérových pomůcek při resuscitaci, ale laboratorní studie ukazují přínosnost filtrů nebo bariérových pomůcek s jednocestným ventilem nebo chlopní jako prevence orálního bakteriálního přenosu z postiženého na zachránce při ventilaci z úst do úst.
Základní zásadou zdravotníků je tedy mít vždy s sebou bariérové pomůcky (přinejmenším resuscitační roušku – resuscitační rouška jednoduchá, resuscitační rouška složitější s ventilem nebo skládací masky různých typů a latexové rukavice), pokud by jako občané resuscitovali v terénu. Při provádění základní podpory života v ordinaci nikdy nepodceňujme možnost infekce a vždy užívejme bariérové techniky (resuscitační rouška, maska, rukavice). Pro vlastní ochranu je třeba mít v pořádku i vlastní očkování – tetanus, event. očkování proti hepatitidě B.
O autorovi: MUDr. Rudolf Červený, Ph. D. Ordinace praktického lékaře, Plzeň Výbor Společnosti všeobecného lékařství ČLS JEP, odborný garant za oblast neodkladné péče Držitel certifikátu Advanced Life Support Provider Course – European Resuscitation Council
e-mail: RudolfCerveny@seznam.cz

